Wat is screening tijdens de zwangerschap en hoe wordt het gedaan?
Een van de meest opwindende momenten voor een vrouw tijdens de vruchtbare periode is het screenen op aangeboren afwijkingen van de foetus. Ze worden uitgevoerd voor alle zwangere vrouwen, maar niet elke aanstaande moeder wordt verteld en in detail uitgelegd wat voor soort onderzoek het is en waarop het is gebaseerd.
In dit opzicht zijn screenings overwoekerd met een massa vooroordelen, sommige vrouwen weigeren zelfs procedures te ondergaan om 'hun zenuwen niet te verspillen'. We zullen beschrijven wat deze diagnostiek is in dit artikel.
Wat is het
Screening is screening, screening en sortering. Dit is de betekenis van dit Engelse woord en het geeft volledig de essentie van diagnostiek weer. Prenatale screening is een reeks onderzoeken die dit mogelijk maken bereken de risico's van genetische pathologieën.
Het is belangrijk om te begrijpen dat niemand op basis van een screening kan zeggen dat een vrouw een ziek kind draagt, deze screeningresultaten worden niet gerapporteerd.
Ze laten alleen zien hoe hoog het risico van geboorte voor een bepaalde vrouw is op haar leeftijd, anamnese, de aanwezigheid van slechte gewoonten, enz., Van een kind met genetische afwijkingen.
Prenatale screening tijdens de zwangerschap werd op nationaal niveau geïntroduceerd en Het werd meer dan twee decennia geleden verplicht. Gedurende deze periode was het mogelijk om het aantal kinderen met grove ontwikkelingsstoornissen significant te verminderen, en de prenatale diagnose speelde hierbij een belangrijke rol.
De voorwaarden waaronder deze studies worden uitgevoerd, geven de vrouw de mogelijkheid om de zwangerschap te beëindigen, als een ongunstige prognose wordt bevestigd, of een kind met pathologie verlaten en bevallen, maar doe dit heel bewust.
Het vrezen van screening of het weigeren om het door te geven is niet erg redelijk. De resultaten van deze eenvoudige en pijnloze studie zijn immers nergens toe verplicht.
Als ze zich binnen het normale bereik bevinden, bevestigt dit alleen dat het goed gaat met het kind en de moeder kalm kan zijn.
Als een vrouw risico loopt, betekent dit volgens de testresultaten niet dat haar baby ziek is, maar het kan een reden zijn voor aanvullend onderzoek, dat op zijn beurt de aanwezigheid of afwezigheid van aangeboren afwijkingen met een waarschijnlijkheid van 100% kan aantonen.
Screening wordt gratis uitgevoerd, in elke prenatale kliniek, op bepaalde momenten van de zwangerschap. Onlangs, wanneer zwangerschap na 30 of 35 jaar helemaal niet als een buitengewoon fenomeen wordt beschouwd, is een dergelijke studie van bijzonder belang, omdat met de leeftijd, en dit is geen geheim, de leeftijdsrisico's van het bevallen van een baby met anomalieën toenemen.
Welke risico's worden berekend?
Natuurlijk, om alle mogelijke pathologieën te bieden die een kind kan hebben, is geen medische techniek in staat om dit te doen. Prenatale screeningen zijn geen uitzondering.Studies berekenen alleen de kans dat een kind een van de volgende pathologieën heeft.
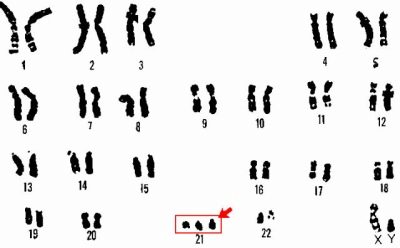
Syndroom van Down
Dit is een aangeboren verandering in het aantal chromosomen, waarbij 47 chromosomen aanwezig zijn in het karyotype in plaats van 46. Het extra chromosoom wordt waargenomen in 21 paren.
Het syndroom heeft een aantal kenmerken die een kind begiftigd is - een afgeplat gezicht, een verkorting van de schedel, een platte nek, kortere ledematen en een brede en korte nek.
In 40% van de gevallen worden dergelijke kinderen geboren met aangeboren hartafwijkingen, in 30% - met scheelzien. Zulke kinderen worden "zonnig" genoemd omdat ze nooit agressief zijn, ze zijn aardig en erg aanhankelijk.
Pathologie is niet zo zeldzaam als gedacht.
Voor de introductie van screening, ontmoette ze in een van de 700 pasgeborenen. Nadat screening alomtegenwoordig was en vrouwen de mogelijkheid hadden om te beslissen of ze een kind met dit syndroom wilden achterlaten, daalde het aantal "zonnige" baby's - nu zijn er meer dan 1.200 gezonde kinderen per pasgeborene.
Genetica is een directe relatie gebleken tussen de leeftijd van de moeder en de waarschijnlijkheid van het Down-syndroom bij een kind:
- een meisje van 23 jaar kan zo'n baby krijgen met een kans van 1: 1563;
- een vrouw van 28-29 jaar heeft een kans van 1: 1000 om een "zonne" kind te hebben;
- als moeder meer dan 35 jaar oud is, maar nog geen 39 jaar oud is, dan is het risico al 1: 214;
- een zwangere vrouw op 45-jarige leeftijd, zo'n risico is helaas 1: 19. Dat betekent dat van de 19 vrouwen op deze leeftijd, een kind de geboorte krijgt van een kind met het Down-syndroom.
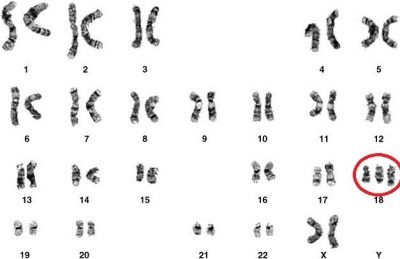
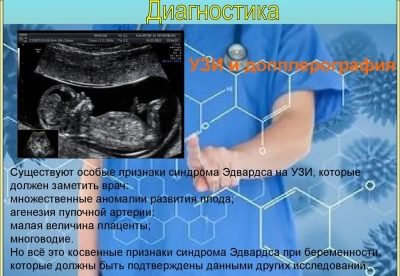
Edwards-syndroom
Ernstige congenitale misvorming geassocieerd met trisomie 18-chromosoom is minder gebruikelijk dan het downsyndroom. Gemiddeld zou één op de 3000 kinderen in theorie met zo'n afwijking geboren kunnen worden.
In het geval van late-hefbomen (na 45 jaar) is dit risico ongeveer 0,6-0,7%. Meestal komt de pathologie voor bij vrouwelijke foetussen. De risico's van het hebben van een dergelijke baby zijn hoger bij vrouwen met diabetes.
Dergelijke kinderen worden geboren in de tijd, maar met een laag gewicht (ongeveer 2 kg). Meestal bij baby's met dit syndroom, zijn de schedel en de structuur van het gezicht veranderd. Ze hebben een zeer kleine onderkaak, een kleine mond, smalle kleine ogen, misvormde oren - er kan geen oorlel en een bok zijn.
De gehoorgang is er ook niet altijd, maar zelfs als er een is, is deze ernstig versmald. Bijna alle kinderen hebben een anomalie van de structuur van de voet van het "schommelende" type, meer dan 60% heeft aangeboren hartafwijkingen. Alle kinderen hebben afwijkingen van het cerebellum, ernstige mentale retardatie, neiging tot epileptische aanvallen.
Zulke baby's leven niet lang - meer dan de helft leeft niet tot 3 maanden. Slechts 5-6% van de kinderen kan een jaar leven, zeldzame eenheden die zelfs na een jaar overleven, lijden aan ernstige niet-reduceerbare oligofrenie.
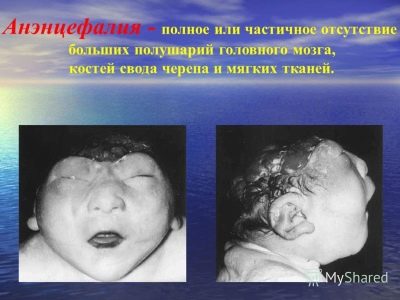
anencefalie
Dit zijn neurale buisdefecten die kunnen optreden onder invloed van ongunstige factoren in de zeer vroege stadia van de zwangerschap (tussen 3 en 4 weken). Als gevolg hiervan kan de foetus onderontwikkeld zijn of in het algemeen zijn er geen hersenhelften, er kunnen geen bogen van de schedel zijn.
Sterfte door zo'n defect is 100%.de helft van de kinderen sterft in de baarmoeder, de tweede helft kan geboren worden, maar slechts zes van een tiental van hen slagen erin om minstens een paar uur te leven. En slechts enkelen slagen erin om ongeveer een week te leven.
Deze pathologie komt vaker voor bij meerlingzwangerschappen, wanneer een van de tweelingen zich ontwikkelt ten koste van een ander. De meest voorkomende afwijkingen zijn meisjes.
Defect komt gemiddeld voor in één geval per 10 duizend geboorten.
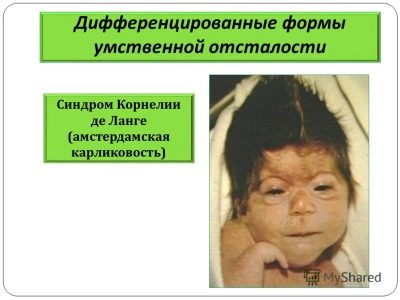
Cornelia de Lange-syndroom
Deze aandoening wordt als erfelijk beschouwd, komt voor in één geval per 10 duizend geboorten. Het manifesteert zich door ernstige mentale retardatie en talrijke misvormingen.
Zulke kinderen hebben een verkorte schedel, gezichtskenmerken zijn vervormd, de oren zijn vervormd, er zijn problemen met het gezichtsvermogen en gehoor, de ledematen zijn kort en vaak zijn er niet genoeg vingers.
Kinderen hebben in de meeste gevallen ook misvormingen van interne organen - het hart, de nieren en de geslachtsorganen.In 80% van de gevallen zijn kinderen imbecielen, ze zijn niet eens in staat tot eenvoudige mentale activiteit, ze verlammen zichzelf vaak, omdat Bestrijd de motoractiviteit helemaal niet.
Smith-Lemli-Opitz-syndroom
Deze ziekte is geassocieerd met een aangeboren tekort aan het enzym 7-dehydrocholesterolreductase, dat de vorming van cholesterol garandeert, wat nodig is voor alle levende cellen in het lichaam.
Als de vorm mild is, kunnen de symptomen beperkt zijn tot lichte mentale en fysieke beperkingen, met ernstige vormen, complexe gebreken en een diepe mentale retardatie zijn mogelijk.
Meestal worden deze kinderen geboren met microcefalie, autisme, hartafwijkingen, longen, nieren, spijsverteringsorganen, gehoor, zicht, ernstige immuundeficiëntie, kromming van de botten.
Elke dertigste volwassene op de planeet is de drager van deze ziekte, maar het "defecte" DHCR7-gen wordt niet altijd doorgegeven aan nakomelingen, slechts één van de 20 duizend baby's kan met dit syndroom worden geboren.
Een angstaanjagend aantal dragers dwong echter artsen om dit syndroom op te nemen in de definitie van markers bij prenatale screeningen.
Patau-syndroom
Dit is een genetische pathologie geassocieerd met een extra 13e chromosoom. Komt gemiddeld eenmaal per 10 duizend afleveringen voor. De waarschijnlijkheid van een baby met een dergelijke pathologie is hoger bij moeders die 'ouder worden'. In de helft van alle gevallen gaat zo'n zwangerschap gepaard met polyhydramnio's.
Kinderen worden lichtgewicht geboren (van 2 tot 2,5 kg), ze hebben een afname in hersengrootte, meerdere pathologieën van het centrale zenuwstelsel, abnormale ontwikkeling van de ogen, oren, gezicht, gespleten cyclopie (één oog in het midden van het voorhoofd).
Bijna alle kinderen hebben hartafwijkingen, meerdere extra milt, aangeboren hernia met een verzakking in de buikwand van de meeste inwendige organen.
Negen van de tien baby's met het Patau-syndroom sterven voordat ze de leeftijd van één jaar hebben bereikt. Ongeveer 2% van de overlevenden kan 5-7 jaar leven. Ze hebben diepe idiotie, zijn zich niet bewust van wat er gebeurt, ze zijn niet in staat tot elementaire mentale acties.
Niet-molaire triplody
Een toename van het aantal paren chromosomen op welk niveau dan ook kan worden geassocieerd met een "fout" bij de conceptie, als bijvoorbeeld niet één maar twee spermatozoïden de eicel binnendringen en elk 23 paren chromosomen brachten.
In combinatie met de maternale genetica bij een kind worden niet 46 chromosomen gelegd, maar 69 of een ander getal. Zulke kinderen sterven meestal in utero. Pasgeborenen sterven binnen een paar uur of dagen, omdat meerdere defecten, extern en intern, onverenigbaar zijn met het leven.
Dit is geen erfelijke ziekte, het gebeurt bij toeval. En met de volgende zwangerschap hebben dezelfde ouders een minimale kans om negatieve ervaringen te herhalen. Prenatale screening laat je ook toe om de mogelijke risico's van dergelijke pathologie te voorspellen.
Alle bovenstaande pathologieën, als hun risico hoog is op basis van de resultaten van screening en als ze worden bevestigd als een resultaat van een aanvullend onderzoek, dat is aangesteld omdat een vrouw deel uitmaakt van de risicogroep, zijn redenen voor beëindiging van de zwangerschap om welke medische reden dan ook.
Er zal geen gedwongen abortus of kunstmatige bevalling zijn, de beslissing om te onderbreken blijft bij de zwangere.
Diagnostische methoden
Prenatale screening methoden zijn eenvoudig. Ze omvatten:
- echografie, die op basis van een aantal karakteristieke markeringen u in staat stelt de mogelijke aanwezigheid van pathologie te beoordelen;
- biochemische bloedanalyse uit een ader, waarbij concentraties van bepaalde stoffen en hormonen worden gedetecteerd, waarvan bepaalde waarden kenmerkend zijn voor een of andere aangeboren afwijkingen.
Drie screenings worden uitgevoerd tijdens de zwangerschap:
Voor wie is screening nodig?
Voor alle zwangere vrouwen die zijn geregistreerd, zijn screeningstudies gepland en wenselijk. Maar niemand kan een vrouw verplichten bloed uit een ader te doneren en een echoscopie maken als onderdeel van de prenatale diagnose - dit is vrijwillig.
Daarom moet elke vrouw allereerst denken aan de gevolgen van haar weigering van zo'n eenvoudige en veilige procedure.
Eerst en vooral wordt screening aanbevolen voor de volgende categorieën zwangere vrouwen:
- aanstaande moeders die na 35 jaar wilden bevallen van een kind (wat een kind op een rij doet er niet toe);
- zwangere vrouwen die al kinderen hadden met aangeboren afwijkingen, waaronder die met chromosomale afwijkingen, hadden gevallen van foetale sterfte als gevolg van genetische afwijkingen bij de baby;
- zwangere vrouwen die eerder twee of meer miskramen achter elkaar hadden;
- vrouwen die geneesmiddelen slikten, geneesmiddelen die tijdens de zwangerschap niet mogen worden ingenomen, in de vroege stadia van de foetale ontwikkeling (tot 13 weken). Deze omvatten hormonen, antibiotica, bepaalde psychostimulantia en andere medicijnen;
- vrouwen die zwanger worden door een incest (contacten met een naaste bloedverwant - vader, broer, zoon, enz.);
- toekomstige moeders die werden blootgesteld aan bestraling kort voor de conceptie, evenals degenen wiens seksuele partners werden blootgesteld aan dergelijke straling;
- zwangere vrouwen die familieleden hebben met genetische afwijkingen in het gezin, evenals als dergelijke familieleden aanwezig zijn bij de toekomstige vader van het kind;
- toekomstige moeders die een kind dragen wiens vaderschap niet is vastgesteld, bijvoorbeeld opgevat via IVF met donorsperma.
Beschrijving van de studie - hoe is screening
Het is onmogelijk om prenatale screening een nauwkeurige studie te noemen, omdat het alleen de waarschijnlijkheid van pathologie onthult, maar niet de aanwezigheid ervan. En omdat een vrouw moet weten dat de markers waarop de laboratoriumtechnici zullen vertrouwen en een computerprogramma dat de waarschijnlijkheid berekent, in haar bloed kunnen worden gedetecteerd. niet alleen vanwege de pathologieën bij het kind.
Zo wordt de concentratie van bepaalde hormonen verhoogd of verlaagd als gevolg van de eenvoudigste verkoudheid, ARVI en voedselvergiftiging, die de zwangere vrouw aan de vooravond van het onderzoek had opgelopen.
Indicatoren kunnen worden beïnvloed gebrek aan slaap, roken, ernstige stress. Als dergelijke feiten zich voordoen, moet de vrouw haar arts hierover in overleg waarschuwen voordat ze een doorverwijzing krijgt voor screening.
Elk van de screeningen is wenselijk om één dag in te nemen, dat wil zeggen bloed uit een ader voor biochemisch onderzoek, en een bezoek aan de echoscopiezaal moet worden gedaan met een minimumtijdsverschil.
De resultaten zullen nauwkeuriger zijn als de vrouw onmiddellijk na het doneren van bloed naar de echografie gaat voor analyse. De resultaten vullen elkaar aan, de gegevens van echografie en bloedtesten worden niet apart beschouwd.
Eerste screening en decodering van de resultaten
Deze screening wordt ook 1-trimester screening genoemd. De optimale tijd hiervoor is 11-13 weken.
In een aantal vrouwenoverleg kunnen de voorwaarden enigszins variëren. Het is dus toegestaan om de test uit te voeren op 10 volledige weken, op week 11, en ook op 13 volledige weken voor de verloskundige periode van 13 weken en 6 dagen.
De screening begint met het feit dat een vrouw wordt gewogen, haar groei wordt gemeten en alle diagnostisch belangrijke informatie die nodig is om de risico's te berekenen, wordt ingevoerd in een speciale vorm. Hoe meer dergelijke informatie wordt vermeld, hoe hoger de nauwkeurigheid van het onderzoek.
Het eindresultaat levert nog steeds een computerprogramma op, verstoken van gevoelens en emoties, onbevooroordeeld, en daarom is de menselijke factor alleen van belang in de voorbereidende fase - het verzamelen en verwerken van informatie.
Belangrijk voor de diagnose zijn: de leeftijd van de ouders, vooral moeders, hun gewicht, de aanwezigheid van chronische ziekten (diabetes, pathologieën van het hart, nieren), erfelijke ziekten, het aantal zwangerschappen, bevalling, miskramen en abortussen, slechte gewoonten (roken, alcoholgebruik of drugs), de aanwezigheid van toekomstige moeders en vaders van familieleden met erfelijke ziekten, genetische pathologieën.
De eerste screening wordt als de belangrijkste van de drie beschouwd. Het geeft het meest complete beeld van de gezondheid en ontwikkeling van de baby.
In de echo-diagnoseruimte wacht een vrouw op de meest gebruikelijke echoscopie, die ze waarschijnlijk al heeft gedaan om het bestaan van een zwangerschap te bevestigen.
Op echografie in de screeningstudie kijk:
- De lichaamsbouw van de kruimels - of alle ledematen in voorraad zijn, of ze zich bevinden. Desgewenst kan de diagnosticus zelfs de vingers op de handen van de baby tellen.
- De aanwezigheid van interne organen - het hart, nieren.
- OG - omtrek van het hoofd van de foetus. Dit is een diagnostisch belangrijke indicator waarmee u de juiste vorming van hersenlobben kunt beoordelen.
- KTP - de afstand van het staartbeentje tot de kruin. Hiermee kunt u de groeisnelheid van het kind beoordelen en de duur van de zwangerschap met een nauwkeurigheid van één dag verduidelijken.
- LZR - de fronto-occipitale grootte van de foetus.
- Hartslag - de hartfrequentie van de baby, de diagnosticus geeft ook aan of de hartslag ritmisch is.
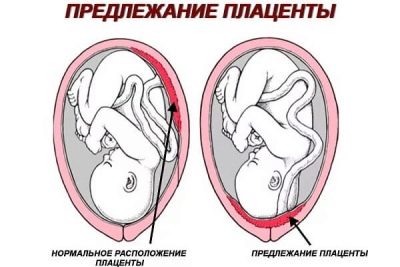
- De grootte en locatie van de placenta, de plaats van gehechtheid.
- Het aantal en de conditie van navelstrengvaten (sommige genetische pathologieën kunnen zich manifesteren door een afname van het aantal bloedvaten).
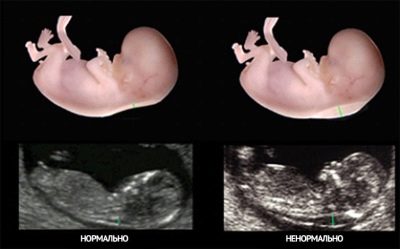
- TVP is de belangrijkste marker die toelaat de waarschijnlijkheid van de meest voorkomende pathologie te beoordelen - Downsyndroom, evenals enkele andere ontwikkelingsstoornissen (Edwardsyndroom, Turner-syndroom, pathologie van de botstructuur, harten).
De dikte van de kraagruimte is de afstand van de huid tot de spieren en ligamenten aan de achterkant van de foetale nek.
Gemeten met TBP in millimeters en verdikking van deze huidplooikarakteristiek van kinderen met chromosomale afwijkingen en ontwikkelingsstoornissen is ongewenst.
TVP-tarieven voor screening eerste trimester:
Zwangerschapsleeftijd | Kraag ruimtedikte |
10 weken - 10 weken + 6 dagen | 0.8-2.2 mm |
11 weken - 11 weken + 6 dagen | 0.8-2.4 mm |
12 weken - 12 weken + 6 dagen | 0.7-2.5 mm |
13 weken - 13 weken + 6 dagen | 0.7-2.7 mm |
Dus als het kind in week 12 TVP boven normale waarden uitkomt, en niet een paar tienden van een millimeter, maar veel meer, dan wordt een echografie binnen een week of twee herbenoemd.
Een lichte overschrijding van de norm spreekt niet altijd over de pathologie van het kind. Dus, volgens statistieken, werd de diagnose van "Down-syndroom" in 12% van de gevallen bevestigd met een TVP in week 13 van 3,3-3,5 mm, en voor vrouwen met een foetale TVP van 2,8 mm in plaats van de normale 2,5 mm, teleurstellende diagnose werd slechts in 3% van de gevallen bevestigd.
Overtollingen met 8 mm vanaf de bovengrens en meer - een indirecte indicatie van de waarschijnlijkheid van het syndroom van Turner, een toename van 2,5 - 3 mm kan een teken zijn dat de waarschijnlijkheid aangeeft van de aanwezigheid van dergelijke pathologieën als het syndroom van Down, het syndroom van Edwards en het syndroom van Patau. Na 14 weken wordt de TVP niet gemeten, deze heeft geen diagnostische waarde. Om de foto compleet te maken, moeten laboratoriumgegevens aanwezig zijn.
In aanvulling op de TVP zal de diagnosticus noodzakelijkerwijs worden beschouwd als een informatieve indicator van CTE (coccyx pariëtale grootte).
Norms KTR bij de eerste screening:
Zwangerschapsleeftijd | Kopchik-parietal size (KTR) |
10 weken | 33-41 mm |
11 weken | 42-50 mm |
12 weken | 51-59 mm |
13 weken | 62-73 mm |
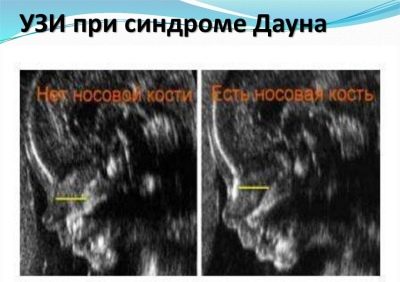
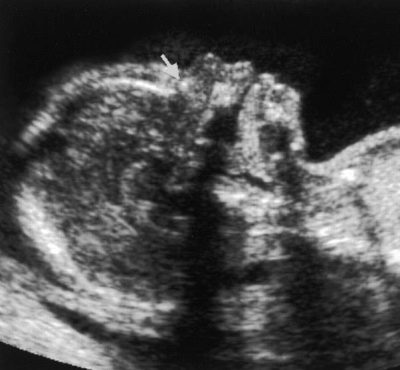
Een zeer belangrijke marker voor echografie van het eerste trimester wordt overwogen definitie van het neusbot bij de foetus. De afwezigheid ervan (afvlakking) is kenmerkend voor veel aangeboren genetische pathologieën.
De grootste ervaringen van toekomstige moeders houden verband met dit bot, omdat niet elke zwangere vrouw de gelegenheid heeft om het te onderzoeken en te meten.Als de baby naar binnen is gericht, terug naar de ultrasone sensor, moet je proberen de baby om te laten rollen, als dit geen resultaten oplevert, zal de arts een streepje zetten of schrijven dat het niet mogelijk was om de nasale botten te meten.
Normaal gesproken zijn de regels met betrekking tot deze markering nogal arbitrair, omdat er mensen zijn met grote neuzen, en er mensen zijn met kleine "snub-nosed" -knoppen. Deze aangeboren "nasale" is theoretisch al te zien op echografie tijdens de eerste screening. En een kleine neus is misschien een erfelijke eigenschap en geen teken van misvormingen.
Daarom is het goed als bij het eerste onderzoek de neus al is gevonden, deze zichtbaar is voor de arts.
Zo niet, dan zou je niet boos moeten worden, je kunt de echografie binnen een paar weken herhalen of een andere specialist bezoeken, omdat verschillende mensen iets kunnen zien of niet op verschillende manieren kunnen zien, om maar te zwijgen over het feit dat echografie in verschillende klinieken op verschillende apparaten wordt uitgevoerd. niveau.
Neus botafmeting (normaal):
Zwangerschapsleeftijd | Lengte van neusbot |
10 weken | Meestal wordt het niet gemeten, niet gemeten. |
11 weken | Niet gemeten |
12 tot 13 weken | 2,0-4,2 mm |
13-14 weken | 2,9-4,7 mm |
De bloedtest tijdens de eerste trimester-screening wordt de dubbele test genoemd, omdat deze de concentratie bepaalt twee uiterst belangrijke stoffen:
- PAPP-A - plasma-eiwit, dat alleen bepaalt bij zwangere vrouwen;
- HCG, meer specifiek β-hCG - humaan choriongonadotrofine, het zogenaamde zwangerschapshormoon.
Tarieven van hCG voor een periode van 10 tot 14 weken variëren van 0,5 tot 2,0 MoM.
Een toename in bloed-β-hCG kan een indirect teken van Down-syndroom bij een kind zijn en een significante afname van het niveau van dit hormoon kan een teken zijn van het syndroom van Edwards.
Verhoogde niveaus van hCG kunnen heel gezond blijken voor kinderen met meerlingen, zwangere vrouwen met overgewicht, met diabetes mellitus in de geschiedenis, evenals met gestosis tijdens de zwangerschap, vergezeld van oedeem, verhoogde bloeddruk.
Verlaagde HCG kan ook te wijten zijn aan de dreiging van een miskraamals het aanwezig is in deze vrouw, evenals in het geval van een vertraagde ontwikkeling van de baby, wat gepaard kan gaan met placenta-insufficiëntie.
Normen van plasma-eiwit - eiwit PAPP-A:
- in de 11e week van de zwangerschap - 0,46-3,73 MDU / ml;
- in week 12 - 0,79-4,76 honing / ml;
- in week 13 - 1.03-6.01 honing / ml;
- in de 14e week van de zwangerschap - 1,47-8,54 IE / ml.
Omdat verschillende laboratoria verschillende reagentia gebruiken, werkmethoden, en de metingen in twee verschillende laboratoria, als een vrouw op dezelfde dag bloed geeft, kunnen ze van elkaar verschillen. Daarom is het gebruikelijk, zoals in het geval van hCG, om de concentratie van een stof in MoM te bepalen.
De norm van PAPP-A voor het eerste trimester is een indicator die ligt in het bereik van 0,5-2,0 MoM.
Het verlagen van PAPP-A wordt beschouwd als een risicomarker voor het Edwards-syndroom en het Down-syndroom, Patau. Ook kan een eiwitafname spreken over de dood van de baby in utero, over zijn ondervoeding met onvoldoende placentaire voeding.
Verhoging van het niveau van PAPP-A mag geen reden zijn tot bezorgdheid als alle andere markers worden gedetecteerd als gevolg van screening (TVP, hCG valt binnen het normale bereik).
Als de arts beweert dat de aanstaande moeder een verhoogd PAPP-A-niveau heeft, kan dit erop wijzen dat de placenta van zo'n vrouw laag kan zijn, dat ze niet één, maar twee of drie baby's heeft, en dat haar baby is erg mollig, de parameters overschrijden de leeftijd. Soms duidt een verhoging van het niveau van dit plasma-eiwit op een verhoogde dikte van de placenta.
Meestal ontdekt een vrouw de resultaten van de screening over enkele dagen of weken. Het hangt allemaal af van hoe het geaccrediteerde laboratorium in de regio werkt, hoe lang de wachtrij is.
Om het inzicht in wat er gebeurt te vereenvoudigen, proberen verloskundig-gynaecologen de aanstaande moeder niet te belasten met cijfers, lobben en MOM, ze zeggen gewoon dat alles in orde is of dat er aanvullend onderzoek moet worden gedaan.
De voltooide vorm van de eerste prenatale screening ziet eruit als een grafiek met uitleg, net onder - een computerprogramma dat alle gegevens over de vrouw samenvat en haar gezondheid, de resultaten van echografie en de concentratie van hCG en PAPP-A, geeft risico's.
Bijvoorbeeld het syndroom van Down - 1: 1546. Dit betekent dat het risico laag is, hoogstwaarschijnlijk is alles goed met een kind. Als het risico wordt aangegeven als 1:15 of 1:30, dan is de kans op het hebben van een zieke baby groot, is meer gedetailleerde diagnostiek nodig om de waarheid vast te stellen.
Tweede screening en decodering van de resultaten
De tweede screening wordt screening voor 2 trimesters genoemd. Het vindt plaats tussen 16 en 20 weken. De meest informatieve periode wordt beschouwd als 16-18 weken.
De studie omvat echografische diagnose van de foetus, evenals biochemische bloedtests - dubbele, drievoudige of viervoudige test. Bij het uitvoeren van een studie speelt het geen grote rol meer, of een vrouw tegelijkertijd beide onderzoeken zal ondergaan.
Nog niet zo lang geleden werd aangenomen dat als het eerste scherm geen afwijkingen vertoonde, het tweede helemaal niet nodig was, met uitzondering van risicovolle vrouwen.
op dit moment screening in het tweede trimester wordt als even vrijwillig beschouwd als eerste vormen de gegevens echter nog niet zo'n belangrijke diagnostische waarde als de indicatoren van de eerste studie in het eerste trimester.
Dus, in de echo-diagnosekamer wacht een zwangere vrouw op de gebruikelijke en reeds bekende procedure, die transvaginaal wordt uitgevoerd (als de vrouw vol is en het zicht door de buikwand moeilijk is), of trans-abdominaal (met behulp van een maagsensor).
De diagnosticus zal de baby zorgvuldig bestuderen, de motorische activiteit ervan beoordelen, de aanwezigheid en ontwikkeling van alle organen.
Specifieke markers, zoals de dikte van de kraagruimte, met echografie in het eerste trimester, in de tweede studie daar.
De algehele ontwikkeling van het kind wordt geëvalueerd en de verkregen gegevens zijn gecorreleerd aan de varianten van de gemiddelde normatieve waarden voor dit zwangerschapsleeftijd.
Fetometrische normen voor echografie voor de screening van het 2de trimester:
Obstetrische term | BDP (grootte biparient hoofd) mm | LZR (frontale occipitale grootte) mm | DBK (dij lengte) mm | KDP (humeruslengte) mm | DCT (lengte van de botten van de onderarm) mm | uitlaat (hoofdomtrek) mm | OJ (abdominale omtrek) mm |
16 weken | Van 26 tot 37 | 32 tot 49 | Van 13 tot 23 | Van 13 tot 23 | 12 tot 18 | 112-136 | 88-116 |
17 weken | 29 tot 43 | 37 tot 58 | 16 tot 28 | 16 tot 27 | 15 tot 21 | 121-149 | 93-131 |
18 weken | 32 tot 47 | 43 tot 64 | Van 18 tot 32 | Van 19 tot 31 | Van 17 tot 23 | 131-162 | 104-144 |
19 weken | Van 36 tot 53 | Van 48 tot 70 | 21 tot 35 | 21 tot 34 | Van 20 tot 26 | 142-173 | 114-154 |
20 weken | Van 38 tot 56 | 53 tot 75 | 23 tot 37 | 24 tot 36 | 22 tot 29 | 154-186 | 124-164 |
Afwijkingen van de gemiddelde parameters kunnen niet alleen van sommige pathologieën spreken, maar ook van erfelijke kenmerken van uiterlijk. Daarom zal een ervaren diagnosticus nooit bang maken voor een zwangere vrouw door te zeggen dat haar kind een te groot hoofd heeft, als hij ziet dat haar moeders hoofd ook vrij groot is, en haar vader (die je trouwens mee kunt nemen naar de echografiekamer) ook niet tot mensen met een kleine schedel.
Kinderen groeien op "sprongen", en een kleine vertraging van de normen betekent niet dat zo'n baby voeding verliest, lijdt aan hypotrofie of aangeboren ziektes. Afwijking van de standaardwaarden die in de tabel worden aangegeven, zal afzonderlijk door de arts worden beoordeeld. Indien nodig, zullen aanvullende diagnostische procedures aan de vrouw worden gegeven.
Naast de foetometrische parameters van de baby, wordt in de echografische diagnosekamer bij de screening van de zwangerschap halverwege de zwangerschap, een vrouw verteld over hoe de peuter zich in de ruimte bevindt - omhoog of omlaag, en onderzoekt de inwendige organen ervan, dat het is heel belangrijk om te begrijpen of er gebreken in hun ontwikkeling zijn:
- laterale ventrikels van de hersenen - normaal niet groter dan 10 - 11,5 mm;
- de longen, ook als de wervelkolom, nieren, maag, blaas, worden aangeduid als "normaal" of "N" als er niets ongewoons in zit;
- Het hart moet 4 camera's hebben.
De diagnosticus let op de locatie van de placenta. Als het in het eerste trimester laag was, dan is de kans groot dat door de tweede screening het babyzitje zou stijgen. Er wordt rekening gehouden met op welke wand van de baarmoeder het is bevestigd - aan de voor- of achterkant.
Het is belangrijk dat de arts kan beslissen over de wijze van levering.
Soms verhoogt de locatie van de placenta op de voorste baarmoederwand de kans op loslating, in deze situatie kan een keizersnede worden aanbevolen. De maturiteit van de placenta zelf in de periode waarin de tweede studie wordt uitgevoerd, heeft een nulgraad en de structuur van de pediatrische plaats moet uniform zijn.
Zoiets kaIAG - index van vruchtwater, geeft de hoeveelheid water aan. We weten al dat sommige aangeboren misvormingen gepaard gaan met stroming met weinig stroming, maar deze index zelf kan geen symptoom zijn van genetische ziekten. Veeleer is het nodig om de tactiek van verder management van de zwangerschap te bepalen.
Amniotische indextarieven:
Zwangerschapsleeftijd | Vruchtwater index (mm) |
16 weken | 71-201 |
17 weken | 77-211 |
18 weken | 80-220 |
19 weken | 83-225 |
20 weken | 86-230 |
Speciale aandacht in het onderzoek onder de tweede screening wordt gegeven aan de staat en kenmerken van de navelstreng - het koord, het kind verbinden met de placenta. Normaal gesproken bevat het 3 bloedvaten - twee slagaders en een ader. Op hen is er een uitwisseling tussen het kind en de moeder. De baby krijgt voedingsstoffen en zuurstofrijk bloed en metabolische producten en bloed dat koolstofdioxide bevat, keren terug naar de moeder.
Als er slechts 2 bloedvaten in de navelstreng zitten, kan dit indirect het syndroom van Down en enkele andere chromosomale afwijkingen aangeven, maar het is mogelijk dat het werk van het ontbrekende bloedvat wordt gecompenseerd door het bestaande en het kind gezond is. Zulke baby's worden zwakker geboren, hebben een te laag gewicht, maar ze hebben geen genetische afwijkingen.
De arts zal de zwangere vrouw adviseren geen zorgen te maken over de ontbrekende bloedvaten in de navelstreng als andere ultrasone indicatoren binnen het normale bereik liggen en de dubbele of drievoudige test (biochemische bloedtest) geen uitgesproken afwijkingen vertoont.
Een bloedtest is meestal een drievoudige test. De concentratie van vrij hCG, vrij estriol en AFP (alfa-fetoproteïne) wordt bepaald in het monster van het veneuze bloed van de toekomstige mummie. Deze stoffen geven een idee over het verloop van de vruchtbaarheid en de mogelijke risico's van genetische pathologieën in kruimels.
De normen in verschillende laboratoria zijn individueel, om de verschillende gegevens gebruikte waarden in MoM samen te vatten. Elk van de drie markers ligt idealiter ergens tussen 0,5-2,0 MoM.
Niveau van hCG in de tweede screening:
Obstetrische term | Norm hCG (gemeten in ng / ml) |
16 weken | 4,66-50,0 |
17 weken | 3,33-42,7 |
18 weken | 3,84-33,2 |
19 weken | 6,75 |
20 weken | 5,26 |
Het verhogen van het niveau van dit hormoon in de tweede screening geeft vaker aan dat de vrouw pre-eclampsie heeft, dat ze oedeem heeft, eiwitten in de urine heeft, of bepaalde hormonale geneesmiddelen heeft gebruikt of neemt, bijvoorbeeld om zwangerschap te besparen.
Verhoogde niveaus van hCG bij vrouwen met een tweeling of drieling. Soms geeft een toename in de waarde van deze substantie aan dat de term abusievelijk is opgezet en dat een aanpassing vereist is.
Op chromosomale pathologie, zoals het Down-syndroom, kan een aanzienlijke overmaat van de bovengrens van hCG worden gesignaleerd met een gelijktijdige significante afname van de twee andere componenten van de drievoudige test. Alfa-fetoproteïne en het hormoon oestriol worden pathologisch onderschat.
Het niveau van gratis estriol in het tweede scherm:
Obstetrische term | Estriol Norm (gemeten in ng / ml) |
16-17 weken | 1,17-5,52 |
18-19 weken | 2,43-11,21 |
20 weken | 3,8-10,0 |
Een lichte overmaat van de concentratie van dit vrouwelijke hormoon kan te wijten zijn aan meerlingzwangerschappen of aan het feit dat de vrouw een grote foetus draagt.
Een afname van dit hormoon kan wijzen op een waarschijnlijkheid van neurale buisdefecten en het syndroom van Down of de ziekte van Turner, evenals op het syndroom van Patau of Cornelia de Lange.Niet elke afname van deze stof wordt als pathologisch beschouwd, artsen beginnen angstig te worden wanneer het niveau met meer dan 40% van de gemiddelde waarde wordt verlaagd.
Een verlaagd niveau van oestriol kan soms duiden op een verhit Rhesus-conflict, de dreiging van vroeggeboorte en ook onvoldoende placentaire voeding van het kind.
AFP-niveau in het tweede trimester
Obstetrische term | Normen AFP (IU / ml) |
16 weken | 34,4 |
17 weken | 39,0 |
18 weken | 44,2 |
19 weken | 50,2 |
20 weken | 57,0 |
Een aanzienlijke overmaat alfa-fetoproteïne kan een indirect teken zijn van de afwezigheid in het kind van de hersenen, geheel of gedeeltelijk, van de pathologische zachtheid van de wervelkolom en andere aandoeningen die inherent zijn aan aangeboren misvormingen van de neurale buis.
Voor zwangere vrouwen, die een tweeling of drieling verwachten, is een toename van ACE de absolute norm.
Vermindering van het gehalte van deze stof in het bloed van de aanstaande moeder kan een aanwijzing zijn voor een volledig normale zwangerschap, terwijl in combinatie met verhoogd hCG en verminderd oestriol deze indicator soms een mogelijk Down-syndroom aangeeft.
Als de foetus helemaal gezond is, gaat een afname in AFP soms gepaard met maternale obesitas of diabetes mellitus in de geschiedenis van een vrouw. Lage locatie van de placenta heeft ook invloed op het niveau van deze stof, AFP kan onder normaal zijn.
De resultaten en resultaten van de tweede trimester-screening worden ook berekend met behulp van een speciaal computerprogramma, maar nu al rekening houdend met de gegevens en de eerste screeningstudie.
Alleen een arts kan de waarschijnlijkheid van de geboorte van een zieke baby voor een vrouw helpen ontcijferen.
Een ervaren verloskundige-gynaecoloog is altijd persoonlijk "opnieuw" de voorspelling van de computerhet vergelijken van de concentraties van individuele stoffen met de geschiedenis van de zwangere vrouw, haar geschiedenis, persoonlijke kenmerken, evenals met de protocollen van de eerste en tweede echografie.
Derde screening en de resultaten daarvan
De laatste, derde screening van erfelijke ziekten en andere pathologieën van de foetus wordt uitgevoerd in 30-36 weken. Meestal proberen artsen een studie voor te schrijven voor 32-34 weken. Het onderzoek omvat echografie, evenals een soort resultaat van twee eerdere onderzoeken.
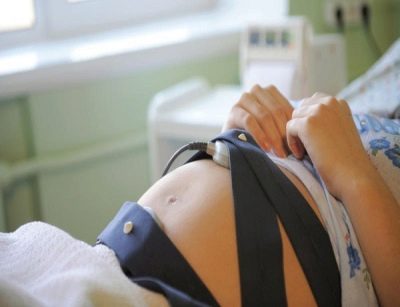
Als onderdeel van het screeninggedrag CTG (cardiotocografie), Met deze methode kun je vaststellen hoe de frequentie van het hart van de peuter verandert tijdens zijn bewegingen, hoeveel het aantal van deze bewegingen groot is.
Risico's lopen niet alleen een echoscopie uit, maar krijgen ook een USDG (Doppler-echografie) toegewezen, waarmee de bloedstroomsnelheid in de baarmoederslagaders kan worden geëvalueerd. Hierdoor kunt u een nauwkeuriger beeld krijgen van hoe de ongeboren baby zich voelt, of hij een hypoxische toestand heeft of als hij genoeg voedingsstoffen heeft.
Op de echografie rapporteert de diagnosticus de fetometrische gegevens van het kind, zijn positie in de baarmoeder, de hoeveelheid water en beoordeelt ook de dikte en mate van rijpheid van de placenta.
Vanaf 30 weken is de placenta meestal "verouderd" tot 1 graad en van 35 weken tot de tweede. Afhankelijk van de dikte van de plaats van de kinderen, beoordelen de experts het vermogen van dit tijdelijke orgaan om te voldoen aan de behoeften van de kruimels voor voedingsstoffen.
De dikte van de placenta wanneer deze wordt vastgehouden derde trimester
Obstetrische term | Placentadikte (mm) |
30 weken | 23,9-39,5 |
31 weken | 24,6-40,6 |
32 weken | 25,3-41,6 |
33 weken | 26,0-42,7 |
34 weken | 26,7-43,8 |
35 weken | 27,5-44,8 |
36 weken | 28,0-46,0 |
Wordt dunner dan het wordt geboden door de normen, de placenta kan bij dunne en dunne vrouwen, maar ook bij toekomstige moeders die tijdens de zwangerschap besmettelijke ziekten hebben gehad.
De verdikking van de plaats van de kinderen wijst vaak op de aanwezigheid van Rh-conflict, het is kenmerkend in het derde trimester voor vrouwen die lijden aan diabetes, pre-eclampsie. Placentaaldikte is geen marker van chromosomale afwijkingen.
De fetometrie van kinderen in deze termen kan al aanzienlijk afwijken van de normatieve waarden, omdat iedereen wordt geboren met verschillende parameters, gewichten, elk vergelijkbaar met hun moeder en vader.
Bloedonderzoeken voor biochemische markers in het derde trimester gaan niet over.Beperkt tot de gebruikelijke lijst met tests - algemene bloed- en urinetests.
Als screening afwijkingen liet zien
Als het oordeel van een computerprogramma dat de door screening verkregen gegevens analyseert, een hoog risico op een ontwikkelingsgebonden pathologie, chromosomale en erfelijke ziekten vertoont, is dit onaangenaam, maar niet dodelijk.
Alles is niet verloren en het kind is misschien wel gezond. Om dit probleem in detail te verhelderen, kunnen invasieve onderzoeken aan een vrouw worden toegewezen.
De nauwkeurigheid van dergelijke methoden ligt dicht bij 99,9%. Ze worden uitvoerig verteld aan de aanstaande moeder en ze geven zeker de tijd om na te denken over de vraag of ze de waarheid ten koste van alles wil weten, omdat de procedures zelf, die een nauwkeurige diagnose mogelijk maken, op de een of andere manier een gevaar vormen voor het redden van de zwangerschap.
Om te beginnen wordt een vrouw gestuurd voor een consultatie naar genetica. Deze specialist "hercontroleert" de resultaten die door de computer zijn uitgegeven en verwijst ook naar de invasieve diagnose.
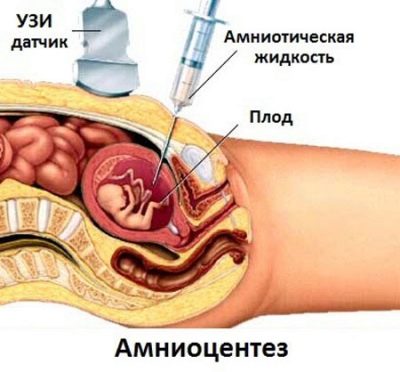
Voor de studie worden geen monsters van het bloed en de weefsels van de moeder genomen, maar weefselmonsters en het bloed van de baby, evenals het vruchtwater.
Elke, zelfs de veiligste, bestaande methode - vruchtwaterpunctie - wordt geassocieerd met het risico van het verliezen van zwangerschap. Gemiddeld loopt het risico op infectie en zwangerschapsafbreking uiteen van 1,5 tot 5%. Dit kan niet worden genegeerd door in te stemmen met een dergelijke procedure.
Als de resultaten van de eerste screening negatief waren, kan een vrouw worden gegeven:
- chorionic villus biopsie (tot 12 weken);
- vruchtwaterpunctie (vruchtwaterbemonstering voor analyse).
Als de toekomstige moeder en haar behandelende arts werden gewaarschuwd door de resultaten van de tweede screening, Er kan worden besloten om de volgende diagnostische procedures uit te voeren:
- vruchtwaterpunctie;
- amnionoscopie (visueel onderzoek van de eicel met behulp van een dunne, flexibele endoscoop - alleen uitgevoerd vanaf 17 weken zwangerschap);
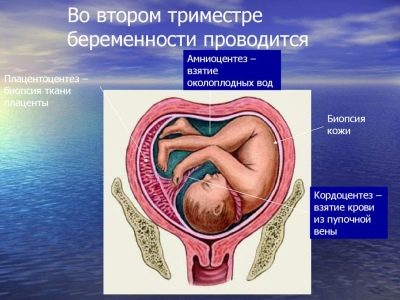
- placentocentesis (bemonstering voor de analyse van cellen van de "kinderplek", gehouden van 18 tot 22 weken);
- cordocentese (het bloed van een kind wordt afgenomen voor laboratoriumonderzoek, het wordt uitgevoerd vanaf week 18);
- foetoscopie (onderzoek van het kind met een endoscoop en het nemen van een stukje foetushuid voor analyse De procedure kan worden uitgevoerd van 18 tot 24 weken).
Een dun chirurgisch instrument kan op drie manieren worden ingebracht: door de buikwand, door het cervicale kanaal en door een punctie in de vaginale fornix. De keuze voor een specifieke methode is de taak van specialisten die precies weten hoe en waar precies een bepaalde vrouw een placenta heeft.
De hele procedure wordt uitgevoerd onder toezicht van een ervaren, gekwalificeerde echoscopiediagnose-arts: alles wat in de realtime-modus gebeurt, helpt bij het volgen van de echoscanner.
Het gevaar van dergelijk onderzoek is de mogelijkheid van vroege afvoer van water, abortus. Een kruimel in de baarmoeder kan gewond raken met een scherp dun instrument, placentaire abruptie, ontsteking van de foetale vliezen kan beginnen. Mam kan een wond krijgen, de integriteit van haar darmen en blaas lopen gevaar.
Dit wetende, heeft elke vrouw het recht om zelf te beslissen of ze akkoord gaat met een invasieve diagnose of niet. Laat haar naar de procedure gaan die niemand kan.
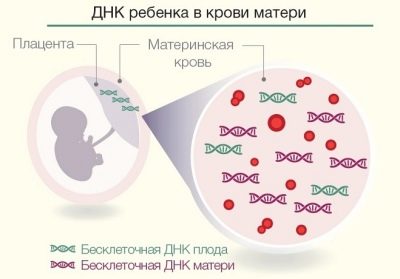
Sinds 2012 is er een nieuwe manier van onderzoek in Rusland - niet-invasieve prenatale DNA-test. In tegenstelling tot de hierboven beschreven invasieve methoden, kan deze al in de 9e week van de zwangerschap worden uitgevoerd.
De essentie van de methode ligt in het isoleren van de DNA-moleculen van het kind uit het bloed van de moeder, omdat de eigen bloedvoorraad van de baby sinds de 8e week van de zwangerschap voor de baby werkt en sommige van zijn rode bloedcellen in de bloedbaan van de moeder terechtkomen.
De taak van de technicus is om deze rode bloedcellen te vinden, er DNA uit te halen en te bepalen of het kind aangeboren afwijkingen heeft. Tegelijkertijd maakt de techniek het mogelijk niet alleen de aanwezigheid van grote chromosomale afwijkingen te ontdekken, maar ook andere genmutaties, die op geen enkele andere manier kunnen worden herkend.Ook zal de moeder met een nauwkeurigheid van 99,9% de vloer van de baby al vanaf 9 weken zwangerschap worden verteld.
Dergelijke tests zijn helaas nog niet opgenomen in het pakket van de ziekteverzekering en worden daarom betaald. Hun gemiddelde kostprijs is van 40 tot 55 duizend roebel. Het wordt aangeboden door vele particuliere medisch-genetische klinieken.
Het nadeel is dat een invasieve test met een punctie van de foetale blaas nog steeds moet worden doorstaan als een niet-invasieve DNA-test aantoont dat er afwijkingen zijn.
De resultaten van een dergelijke innovatieve test zijn nog niet geaccepteerd door gynaecologische ziekenhuizen en kraamklinieken als reden voor langdurige beëindiging van de zwangerschap om medische redenen.
Screeningstraining
Het resultaat van screening in de prenatale kliniek kan onjuist zijn, zowel in een positieve als in een negatieve richting, als een vrouw geen rekening houdt met de negatieve invloed op haar lichaam van bepaalde factoren, zoals medicatie of ernstige stress. Daarom raden artsen aan om zich zorgvuldig voor te bereiden op de overgang van een eenvoudige studie.
Drie dagen vóór de screening Het wordt niet aanbevolen om vet, gefrituurd en gekruid voedsel te eten. Dit kan de resultaten van biochemische bloedonderzoeken verstoren.
Dieet impliceert ook de afwijzing van chocolade, gebak, sinaasappels, citroenen en andere citrusvruchten, evenals gerookt vlees.
Bloeddonatie moet op een lege maag zijn. Maar met een consult kun je crackers of een kleine chocoladereep nemen om het op te eten nadat je bloed hebt gegeven voordat je door de echografieprocedure gaat.
Een kind onder de invloed van een gegeten chocolademoeder zal actiever bewegen en zal in staat zijn om de diagnosticus in al zijn glorie te "zien". Een lege maag betekent niet dat een vrouw zichzelf en haar baby gedurende drie dagen moet verhongeren. Om bloed succesvol te doneren aan biochemie, is het voldoende om niet minstens 6 uur te eten voordat je bloed inneemt.
Gedurende een week moeten alle stressfactoren worden uitgesloten, omdat de avond vóór het onderzoek een vrouw een medicijn moet nemen dat de vorming van gas in de darm vermindert, zodat de "gezwollen" darm geen compressie van de buikorganen veroorzaakt en de resultaten van het echografisch onderzoek niet beïnvloedt. Veilig voor toekomstige moedersdrug - «Espumizan».
Het is niet nodig om de blaas te vullen, op dit moment (10-13 weken) is de foetus duidelijk zichtbaar zonder de blaas te vullen.
Onderzoek nauwkeurigheid
De nauwkeurigheid van screening na het tweede trimester is lager dan het vergelijkbare kenmerk van de eerste screening, hoewel de resultaten veel vragen oproepen. Soms blijkt dus dat een vrouw met hoge risico's een volkomen gezonde baby baart, en een meisje dat te horen kreeg dat alles "normaal" is, de moeder wordt van een kind met ernstige genetische pathologieën en ontwikkelingsanomalieën.
Exact onderzoek wordt overwogen alleen invasieve diagnostische methoden. De nauwkeurigheid van screeningsdetectie van het Down-syndroom met behulp van bloedtesten en echografie door deskundigen wordt geschat op ongeveer 85%. Trisomie 18-screening onthult met een nauwkeurigheid van 77%. Dit zijn echter cijfers van officiële statistieken, in de praktijk is alles veel interessanter.
Het aantal foutpositieve en fout-negatieve screeningen is recentelijk toegenomen. Dit is niet te wijten aan het feit dat artsen slechter begonnen te werken. Het is gewoon zo dat veel vrouwen die hopen op de competentie van betaalde specialisten, proberen om onderzoek te doen voor hun eigen geld in een betaald centrum, en dat echoscopisch onderzoek niet altijd wordt uitgevoerd door specialisten die internationale toegang hebben om precies dit soort onderzoek uit te voeren.
Het aantal onjuiste analyses groeit ook, omdat zelfs levende mensen met moderne apparatuur in laboratoria werken.
Er is altijd een kans dat de arts iets op de echografie niet heeft opgemerkt of niet zag wat er was, en dat de laboratoriumassistenten een elementaire technische fout maakten. Daarom moeten de gegevens van het ene laboratorium soms opnieuw worden gecontroleerd in een ander laboratorium.
Het beste is om een screeningsstudie te ondergaan in overleg op de plaats van verblijf - daar zijn artsen niet alleen verzekerd van toegang tot dit soort diagnoses, maar ook van veel ervaring in het uitvoeren ervan.
Het is belangrijk om kalm te blijven en te geloven dat alles goed zal komen met het kind, zonder de mogelijkheid te laten om zoveel mogelijk te leren over de toestand van de baby. Screening biedt de mogelijkheid.